Dr Denis Rancourt – Maseczki nie działają: Przegląd literatury naukowej w kontekście zasadności polityki społecznej wobec COVID-19

Maseczki nie działają
Maseczki i respiratory nie działają.
Dlaczego maski na twarz nie działają: przegląd dr Johna Hardie dla dentystów [18 października 2016]
Maski z tkanin: niebezpieczne dla twojego zdrowia? – prof. Raina MacIntyre [2015]
Maseczki na twarz stanowią poważne zagrożenie dla zdrowia – dr Russell Blaylock
Dlaczego maski nie ochronią Cię przed infekcją wirusową – Ben Swann
Powszechne stosowanie maseczek ochronnych w dobie epidemii Covid-19
Wydychany aerozol i maski na twarz
Zawartość tlenu w powietrzu w masce – Jeff Neff [strażak]
Wykrywanie dwutlenku węgla i kontrola jakości powietrza wewnątrz pomieszczeń

Sylvia:
Maski są tak naprawdę dla osób zakażonych, aby zapobiec rozprzestrzenianiu się zakażenia na osoby niezakażone, a nie chronić osoby niezakażone przed zarażeniem. Typowa maska, którą można kupić w aptece nie jest skuteczna w ochronie przed wirusami, które są na tyle małe, że przenikają przez materiał. Może jednak zapewnić pewną niewielką korzyść w utrzymywaniu w ryzach kropli, jeśli ktoś na ciebie kaszle lub kicha. Nie zalecam noszenia maski, zwłaszcza gdy idziesz do miejsc o niskim ryzyku. Twoje instynkty są poprawne, pieniądze najlepiej wydać na medyczne środki zaradcze, takie jak diagnostyka i szczepionki.
Bezpiecznej podróży.
Pozdrawiam, Tony
Przeprowadzono wiele zakrojonych na szeroką skalę randomizowanych kontrolowanych badań klinicznych (RCT) oraz przeglądy metaanalityczne badań RCT, które pokazują, że maseczki i respiratory nie działają jako ochrona przed grypopodobnymi chorobami układu oddechowego ani przed wirusowymi chorobami układu oddechowego, które są przenoszone drogą kropelkową lub aerozolową.
Co więcej, zgodnie z zasadami fizyki i biologii, które omawiam, maseczki i respiratory nie powinny działać. Byłoby paradoksem, gdyby maseczki i respiratory działały, biorąc pod uwagę to, co wiemy na temat chorób wirusowych: Główną drogą zakażenia są długo utrzymujące się drobinki aerozoli (< 2.5 μm), które są zbyt drobne, żeby zostały zatrzymane, a minimalna dawka zakaźna jest mniejsza od jednej drobiny aerozolu.
Niniejszy artykuł na temat maseczek ilustruje to, do jakiego stopnia rządy, najważniejsze media i propagandziści zrzeszeni w instytucjach mogą zdecydować, żeby działać w naukowej próżni albo wybierać tylko niekompletne dane naukowe, które służą ich interesom. Podobna bezmyślność dotyczy oczywiście sytuacji obecnego globalnego zamykania krajów [lockdown] w których zamieszkuje ponad miliard ludzi, bezprecedensowego eksperymentu w historii medycyny i polityki.
Jarosław Pinkas o maseczkach
Przegląd literatury medycznej
Oto kluczowe punkty referencyjne z obszernej literatury naukowej, które ustalają, że noszenie maseczek chirurgicznych i respiratorów (np. “N95”) nie obniża ryzyka zarażenia się potwierdzoną chorobą:
Jacobs, J. L. i in. (2009):
„Noszący maskę N95 pracownicy służby zdrowia znacznie częściej doświadczali bólów głowy. Przy stosowaniu maseczek u pracowników służby zdrowia nie odnotowano żadnych korzyści w kwestii objawów przeziębienia czy zachorowań na przeziębienie.” – Zastosowanie maseczek chirurgicznych w celu obniżenia zachorowalności na przeziębienie wśród pracowników służby zdrowia w Japonii: Randomizowane kontrolowane badania kliniczne,” American Journal of Infection Control, Tom 37, Numer 5, 417 – 419. https://www.ncbi.nlm.nih.gov/pubmed/19216002
Cowling, B. i in. (2010):
„Żadne z poddanych przeglądowi badań nie wykazało korzyści z noszenia maseczki, ani u pracowników służby zdrowia, ani u członków społeczności w gospodarstwach domowych. Patrz Tabele zbiorcze 1 i 2 tamże.” – Stosowanie maseczek w celu zapobiegania rozprzestrzenianiu się wirusa grypy: Przegląd systematyczny, Epidemiology and Infection, 138(4), 449-456. https://www.cambridge.org/core/journals/epidemiology-and-infection/article/face-masks-to-prevent-transmission-of-influenza-virus-a-systematic-%20review/64D368496EBDE0AFCC6639CCC9D8BC05
Faisal bin-Reza i in. (2012):
“Przeprowadzono 17 kwalifikujących się badań. … Żadne z badań nie ustaliło jednoznacznego związku między zastosowaniem maseczek/respiratorów a ochroną przed infekcją grypową.” – Zastosowanie maseczek i respiratorów w celu zapobiegania rozprzestrzenianiu się grypy: przegląd systematyczny dowodów naukowych, Influenza and Other Respiratory Viruses 6(4), 257–267. https://onlinelibrary.wiley.com/doi/epdf/10.1111/j.1750-2659.2011.00307.x
Smith, J.D. et al. (2016):
“Znaleźliśmy sześć badań klinicznych … . W wyniku metaanalizy tych badań klinicznych nie odkryliśmy znaczącej różnicy między respiratorami N95 a maseczkami chirurgicznymi w kwestii związanego z tym ryzyka (a) potwierdzonej laboratoryjnie infekcji dróg oddechowych, (b) infekcji grypopodobnej ani (c) zgłaszanej absencji w pracy.” – “Skuteczność respiratorów N95 w porównaniu do maseczek chirurgicznych w celu ochrony pracowników służby zdrowia przed ostrą infekcją dróg oddechowych: przegląd systematyczny i metaanaliza,” CMAJ Marzec 2016. https://www.cmaj.ca/content/188/8/567
Offeddu, V. i in. (2017):
“Deklarowana ocena wyników klinicznych była podatna na tendencyjność. Dowody na skuteczność ochronną maseczek i respiratorów w porównaniu ze zweryfikowaną infekcją dróg oddechowych (VRI) nie były istotne statystycznie”; jak wykazano na załączonym tamże wykresie. 2c:
” – “Skuteczność Maseczek i Respiratorów w Celu Zapobiegania Infekcjom Dróg Oddechowych u Pracowników Służby Zdrowia: Przegląd Systematyczny i Metaanaliza,” Clinical Infectious Diseases, Tom 65, Numer 11, 1 Grudnia 2017, Strony 1934–1942, https://academic.oup.com/cid/article/65/11/1934/4068747
Radonovich, L.J. i in. (2019):
“Spośród 2862 randomizowanych uczestników, 2371 ukończyło badanie i zostało ujętych… Wśród personelu ambulatoryjnego porównanie stosowania przez uczestników badania respiratorów N95 i maseczek medycznych nie wykazało znaczącej różnicy w zachorowalności na laboratoryjnie potwierdzoną grypę.” – Respiratory N95 vs. Maseczki Medyczne w celu Zapobiegania Grypie Wśród Personelu Służby Zdrowia: Randomizowane Kontrolowane Badanie Kliniczne,” JAMA. 2019; 322(9): 824–833. https://jamanetwork.com/journals/jama/fullarticle/2749214
Long, Y. i in. (luty 2020):
“Przegląd obejmuje w sumie sześć randomizowanych badań klinicznych [RCT], w których uczestniczyło łącznie 9.171 uczestników. Nie było statystycznie istotnych różnic w zapobieganiu laboratoryjnie potwierdzonej grypie, laboratoryjnie potwierdzonym infekcjom wirusowym dróg oddechowych, laboratoryjnie potwierdzonym infekcjom dróg oddechowych i infekcjom grypopodobnym przy zastosowaniu respiratorów N95 i maseczek chirurgicznych. Metaanaliza wykazała efekt ochronny respiratorów N95 w przypadku laboratoryjnie potwierdzonych kolonizacji bakteryjnych (RR = 0.58, 95% CI 0.43-0.78). Zastosowanie respiratorów N95 w porównaniu z maseczkami chirurgicznymi nie wiąże się z niższym ryzykiem laboratoryjnie potwierdzonej grypy.” – Skuteczność respiratorów N95 w porównaniu do maseczek chirurgicznych przeciwko grypie: Przegląd systematyczny i metaanaliza, J Evid Based Med. 2020; 1- 9. https://onlinelibrary.wiley.com/doi/epdf/10.1111/jebm.12381
Jingyi Xiao i in, (maj 2020):
„Chociaż badania mechanistyczne potwierdzają potencjalny wpływ higieny rąk lub masek na twarz, dowody z 14 randomizowanych, kontrolowanych badań tych środków zaradczych nie potwierdziły istotnego wpływu na przenoszenie grypy potwierdzonej laboratoryjnie.W naszym systematycznym przeglądzie zidentyfikowaliśmy 10 randomizowanych kontrolowanych badań, w których podawano szacunki skuteczności masek na twarz w zmniejszaniu potwierdzonych laboratoryjnie zakażeń wirusem grypy w społeczności na podstawie literatury opublikowanej w latach 1946 a 27 lipca 2018 roku. W analizie zbiorczej, nie stwierdziliśmy znaczącego zmniejszenia przenoszenia wirusa grypy w przypadku stosowania masek na twarz…
Jednorazowe maski medyczne (znane również jako maski chirurgiczne) to luźno dopasowane urządzenia, które zostały zaprojektowane do noszenia przez personel medyczny w celu ochrony przed przypadkowym zanieczyszczeniem ran pacjenta oraz ochrony osoby je noszącej przed ochlapaniem lub rozpryskami płynów ustrojowych…Istnieją ograniczone dowody na ich skuteczność w zapobieganiu przenoszenia wirusa grypy, zarówno podczas noszenia przez osobę zarażoną w celu kontroli źródła, jak i podczas noszenia przez osoby niezainfekowane w celu zmniejszenia ekspozycji.
Nasz systematyczny przegląd nie wykazał znaczącego wpływu noszenia masek na twarz na przenoszenie potwierdzonej laboratoryjnie grypy… W tym przeglądzie nie znaleźliśmy dowodów potwierdzających ochronny wpływ środków ochrony osobistej lub środków środowiskowych w zmniejszaniu przenoszenia grypy.” – Niefarmaceutyczne środki zaradcze przeciw grypie pandemicznej w warunkach innych niż placówki medyczne – środki ochrony osobistej i środki środowiskowe. Emerg Infect Dis. 2020 May;26(5):967-975. https://wwwnc.cdc.gov/eid/article/26/5/19-0994_article
Podsumowanie w odniesieniu do tego, że maseczki nie działają
Żadne z randomizowanych kontrolowanych [empirycznych] badań klinicznych ze zweryfikowanymi wynikami [co do ilości występowania mierzonych chorób] nie wykazało wśród pracowników służby zdrowia ani członków społeczności w gospodarstwach domowych korzyści [w postaci zapobiegania występowania badanych chorób], wynikających ze stosowania maseczki lub respiratora. Nie istnieją takie badania. Nie ma co do tego żadnych wyjątków.
Analogicznie, nie istnieją żadne badania, które wykazują korzyści z szeroko zakrojonej polityki noszenia maseczek w miejscach publicznych (więcej na ten temat poniżej).
Co więcej, gdyby istniały jakieś korzyści z noszenia maseczki, z powodu możliwości blokowania kropelek i cząsteczek aerozoli, wówczas większą korzyść przynosiłoby noszenie respiratora (N95) niż maseczki chirurgicznej, jednak kilka dużych metaanaliz i wszystkie badania RCT dowodzą, że nie istnieje taka względna korzyść.
Maseczki i respiratory nie działają.
Zasady ostrożności postawione na głowie przez maseczki
W świetle badań medycznych zatem, trudno jest zrozumieć, dlaczego instytucje ds. zdrowia publicznego nie są konsekwentnie stanowcze w kwestii uzyskanych wyników badań naukowych, ponieważ powszechne szkody psychologiczne, ekonomiczne i środowiskowe, wynikające z zaleceń noszenia maseczek są znaczne, nie mówiąc już o nieznanych potencjalnych szkodach, wynikających z koncentracji i rozprzestrzeniania się patogenów na i z zużytych maseczek. W tym przypadku władze państwowe stawiają zasady ostrożności na głowie (patrz niżej).

Fizyka i biologia wirusowych chorób układu oddechowego i dlaczego maseczki nie działają
Żeby zrozumieć, dlaczego maseczki nie mogą działać, musimy dokonać przeglądu znanej wiedzy na temat wirusowych chorób układu oddechowego, mechanizmu okresowych wahań zwiększenia liczby zgonów z powodu zapalenia płuc i grypy, mechanizmu przenoszenia chorób zakaźnych drogą powietrzną (aerozolową), fizyki i chemii aerozoli oraz mechanizmu tak zwanej minimalnej dawki zakaźnej.
Niezależnie od pandemii, która może wystąpić o dowolnej porze roku, w umiarkowanych szerokościach geograficznych występuje dodatkowe obciążenie śmiertelnością z powodu chorób układu oddechowego, która jest sezonowa i wywołana wirusami. Zobacz na przykład na pracę przeglądową o grypie Paulesa i Subbarao z 2017 roku. Wiadomo to od długiego czasu, a sezonowość jest nadzwyczaj regularna. (Uwaga wydawcy: Wszystkie linki do źródeł badań znajdują się na końcu artykułu.)
Patrz na przykład: Wykres 1 z publikacji autorstwa Vibouda (2010), który prezentuje “Tygodniowe serie wskaźników zgonów z powodu zapalenia płuc i grypy w porównaniu do wszystkich zgonów, w oparciu o obserwacje w 122 miastach w USA (linia niebieska). Czerwona linia prezentuje oczekiwany wskaźnik wyjściowy przy braku aktywności grypowej,” tutaj:
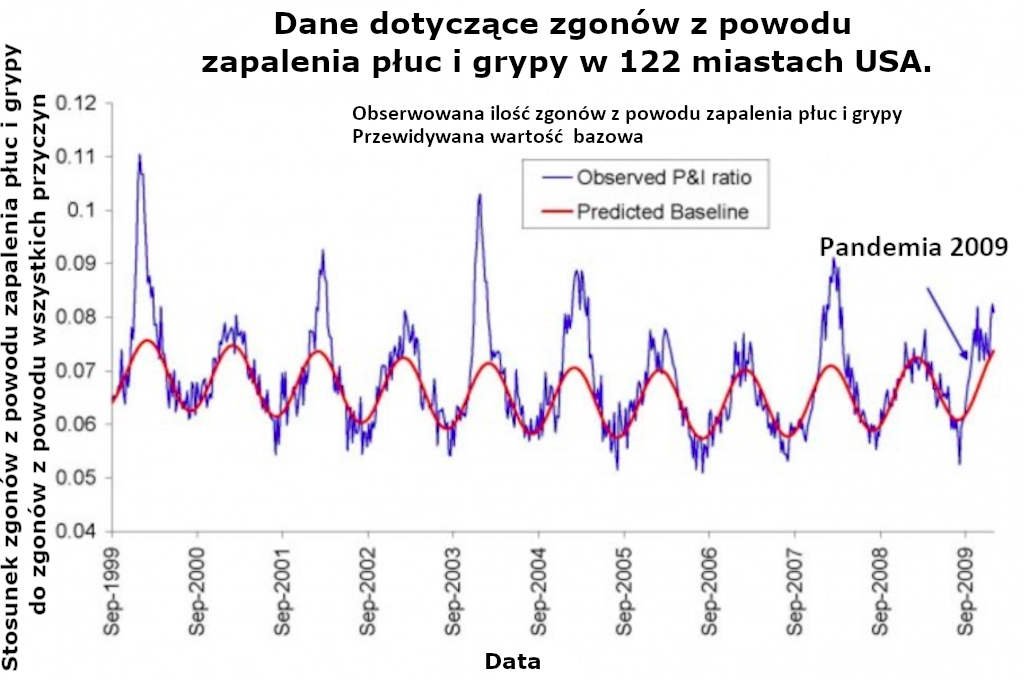
Sezonowość tego fenomenu była w dużej mierze niezrozumiała jeszcze dekadę temu. Do niedawna debatowano nad tym, czy ten schemat powstał głównie z powodu sezonowej zmienności w wirulencji patogenów, czy z powodu sezonowej zmienności w podatności żywiciela (na przykład z powodu suchego powietrza, powodującego podrażnienie tkanek albo mniejszej ilości światła dziennego, powodującej niedobór witamin lub stres hormonalny). Patrz na przykład, publikacja Dowella z 2001 roku.
Konflikty interesów i grypa pandemiczna [2009] – dr Fiona Godlee
Konflikt interesów. WHO i „konspiracje” związane z grypą pandemiczną – Deborah Cohen i Philip Carter
Czy liczba zgonów związanych z grypą w USA to bardziej PR niż nauka? – dr Peter Doshi
Krótkie 2-minutowe spojrzenie na wirusową dynamikę sezonową.
W przełomowym badaniu Shaman i in. (2010) wykazali, że sezonowość zwiększonej śmiertelności z powodu chorób układu oddechowego można wyjaśnić w sposób ilościowy wyłącznie na podstawie wilgotności bezwzględnej i jej bezpośredniego wpływu na transmisję patogenów wziewnych (przenoszonych drogą powietrzną).
Lowen i in. (2007) dowiedli fenomenu wirulencji wirusów wziewnych [przenoszonych drogą powietrzną] w zależności od wilgotności w przypadku transmisji choroby pomiędzy świnkami morskimi oraz omówili potencjalne zasadnicze mechanizmy mierzalnego kontrolowania skutków wilgotności.
Zasadniczy mechanizm polega na tym, że zawierające patogen cząsteczki lub kropelki aerozolu są neutralizowane w okresie półtrwania, który monotonicznie i w znaczącym stopniu zmniejsza się przy rosnącej wilgotności bezwzględnej. Opiera się to na nowatorskiej pracy G. J. Harpera (J Hyg (Lond). 1961 Dec; 59(4): 479–486.). Harper w sposób eksperymentalny wykazał, że kropelki przenoszące patogeny wirusowe były dezaktywowane w coraz krótszym czasie wraz ze wzrostem wilgotności względnej.
Harper argumentował, że same wirusy stawały się “nieaktywne” pod wpływem wilgotności (“żywotny rozpad”), jednak przyznał, że ten efekt mógł wystąpić w wyniku fizycznego usuwania lub sedymentacji przy zwiększonej wilgotności (“fizyczna utrata”):
“Zdolności aerozolu opisane w tej pracy oparte są na wskaźniku miana wirusowego do liczby radioaktywnej w zawiesinie i w próbce chmury. Może to zostać poddane krytyce na poziomie gruntu, gdzie materiały testowe i znakujące nie były identyczne pod względem fizycznym.”
To drugie (“fizyczna utrata”) wydaje mi się bardziej prawdopodobna, ponieważ wilgotność miałaby powszechny fizyczny wpływ, powodując wzrost i sedymentację cząsteczek/kropelek, a wszystkie badane patogeny wirusowe przechodziły w zasadzie ten sam spowodowany wilgotnością “rozpad”. Co więcej, trudno zrozumieć, jak wirion (każdego rodzaju wirusów) w kropelce mógłby być na poziomie cząsteczkowym lub molekularnym zaatakowany albo zniszczony poprzez wzrost wilgotności otoczenia. “Wirion” to kompletna, zakaźna forma wirusa poza komórką żywiciela, z rdzeniem RNA lub DNA i kapsydem. Rzeczywisty mechanizm takiego wywołanego wilgotnością “żywotnego rozpadu” wirionu nie został wyjaśniony ani zbadany.

W każdym razie wyjaśnienie i model Shamana i in. (2010) nie jest zależny od konkretnego mechanizmu rozpadu wirionów w aerozolu/kropelkach pod wpływem wilgoci. Shaman w sposób ilościowy zademonstrował, że model sezonowej regionalnej epidemiologii wirusowej jest ważny dla każdego mechanizmu (albo kombinacji mechanizmów), czy to “żywotnego rozpadu” czy “fizycznej utraty.”
Przełom dokonany przez Shamana i in. nie jest jedynie poglądem akademickim. Ma raczej poważne znaczenie dla polityki zdrowotnej, które to znaczenie zostało całkowicie zignorowane lub przeoczone w czasie obecnej pandemii koronawirusa.
W szczególności praca Shamana w sposób niezaprzeczalny sugeruje, że zamiast stanowić określoną liczbę (zależną jedynie od czasowo-przestrzennej struktury społecznych interakcji w wyjątkowo podatnej populacji oraz od szczepu wirusa), bazowy współczynnik reprodukcji (R0) epidemii jest znacznie lub w przeważającym stopniu zależny od wilgotności bezwzględnej otoczenia.
Definicję R0 podaje HealthKnowlege-UK (2020): R0 to “średnia liczba wtórnych zakażeń, wywołanych przez typowy przypadek infekcji w populacji, w której każdy jest podatny.” Średnie R0 dla grypy określa się na 1.28 (1.19–1.37); patrz: kompleksowy przegląd Biggerstaffa i in. (2014).
W rzeczywistości Shaman i in. pokazali, że należy zrozumieć, że R0 sezonowo zmienia się od wartości wilgotnego lata na poziomie trochę powyżej “1” do wartości suchej zimy zwykle na poziomie nawet “4” (na przykład patrz ich Tabela 2). Inaczej mówiąc, sezonowe zakaźne choroby wirusowe, które każdego roku nękają umiarkowane szerokości geograficzne, niezmiennie wahają się od nieznacznie zaraźliwych do zjadliwie zaraźliwych, po prostu z powodu biofizycznego sposobu transmisji, regulowanego wilgotnością atmosferyczną, niezależnie od innych aspektów.
Dlatego też całe to epidemiologiczno matematyczne modelowanie korzyści z polityki społecznej (na przykład z dystansu społecznego), które zakłada wartości R0 niezależnie od wilgotności, z dużym prawdopodobieństwem samo w sobie nie niesie dużej wartości [korzyści]. W kwestii badań na temat modelowania i w odniesieniu do efektów polityki społecznej na liczbę R0, patrz Coburn (2009) i Tracht (2010).
Mówiąc krótko, “druga fala” epidemii nie jest konsekwencją ludzkiego grzechu związanego z noszeniem maseczek i podawania sobie rąk. “Druga fala” to raczej nieunikniona konsekwencja wielokrotnego zwiększenia zakaźności choroby z powodu suchego powietrza, w populacji, która nie uzyskała jeszcze odporności.
Jeżeli mój pogląd na ten mechanizm jest prawidłowy (np. “fizyczna utrata”), to praca Shamana dalej implikuje, że wysoka transmisyjność z powodu suchego powietrza (wysokie R0) wzrasta z powodu małych cząsteczek aerozolu płynnie zawieszonych w powietrzu; w przeciwieństwie do dużych kropli, które szybko dzięki grawitacji usuwane są z powietrza.
Takie małe cząsteczki aerozolu płynnie zawieszone w powietrzu, pochodzenia biologicznego, są bardzo zróżnicowane i znajdują się wszędzie, łącznie z tymi rozmiarów wiriona (Despres, 2012). Nie jest całkowicie nieprawdopodobne to, że wirusy mogą być dzięki temu fizycznie transportowane na odległości międzykontynentalne (np. Hammond, 1989).
Co ważniejsze, wykazano występowanie koncentracji wirusa unoszącego się w powietrzu (w placówkach opieki, ośrodkach zdrowia i na pokładach samolotów) głównie w postaci cząsteczek aerozolu o średnicy mniejszej niż 2,5 μm, na przykład w pracy Yang i in. (2011):
“Połowa z 16 próbek była pozytywna, a ich łączne koncentracje wirusa −3 wahały się od 5.800 do 37.000 kopii genomu. Średnio 64% kopii genomu wirusa łączyło się z drobnymi cząsteczkami mniejszymi niż 2,5 μm, które były w stanie pozostać w zawieszeniu przez kilka godzin. Modelowanie koncentracji wirusa wewnątrz pomieszczeń zasugerowało źródło o natężeniu 1,6 ± 1,2 × 105 kopii genomu m−3 w powietrzu h−1 i stopień osadzania na powierzchniach na poziomie 13 ± 7 kopii genomu m−2 h−1 przy ruchach Browna. Przez ponad godzinę dawkę wchłanianą drogą oddechową oszacowano na medianę dawki zakaźnej tkanek (TCID50) na 30 ± 18, adekwatnie do wywoływania infekcji. Wyniki te dostarczają ilościowego potwierdzenia dla poglądu, że droga aerozolu może stanowić istotny sposób transmitowania grypy.”
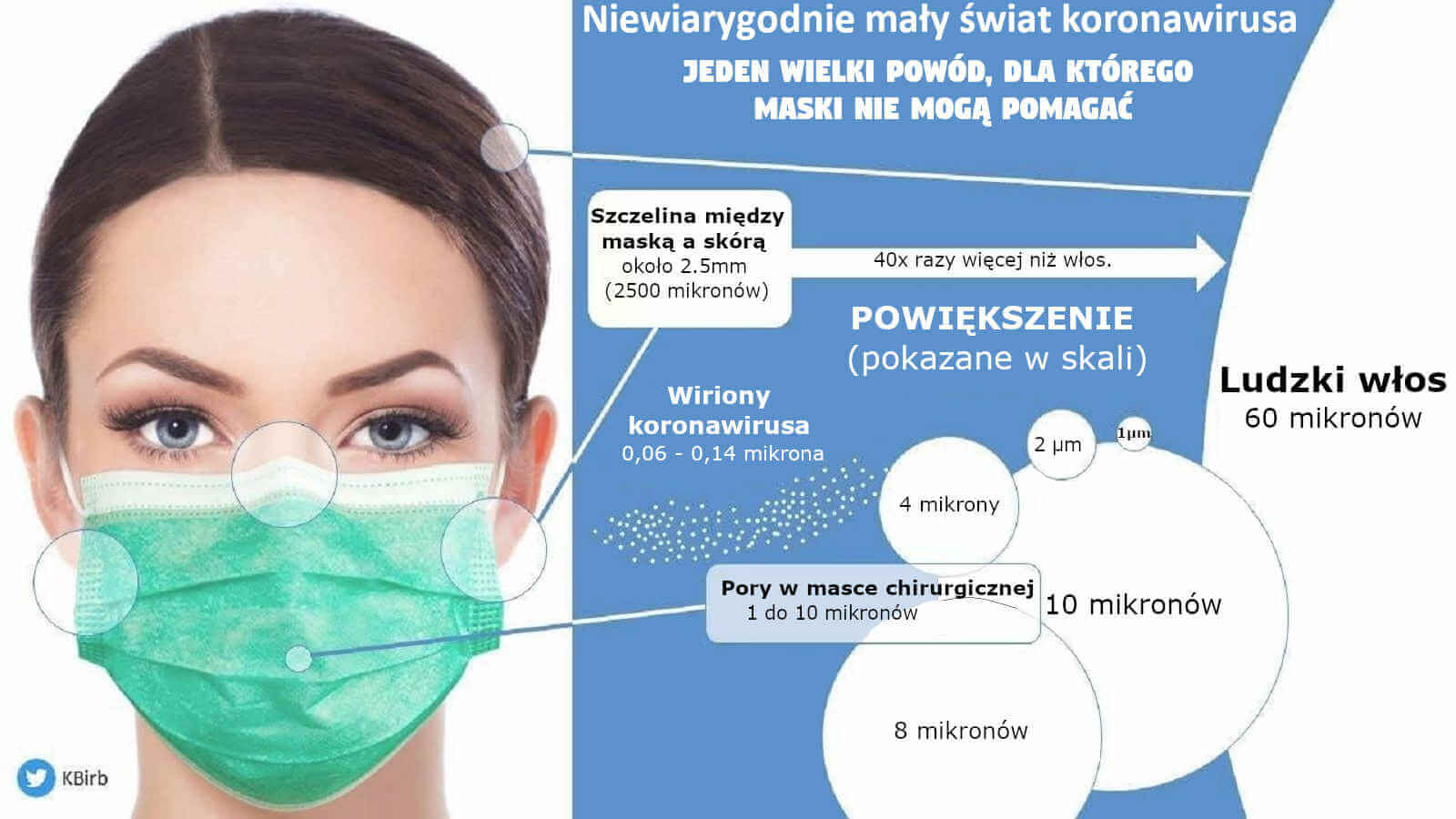
Takie małe cząsteczki (< 2.5 μm) unoszą się w powietrzu, nie poddają się grawitacyjnej sedymentacji i nie mogą być zatrzymane przez uderzenie bezwładnościowe dalekiego zasięgu. To oznacza, że najmniejsze (nawet chwilowe) niedopasowanie maseczki albo respiratora powoduje, że zaprojektowana norma filtracyjna maseczki albo respiratora całkowicie traci swoje znaczenie. Poza tym sam materiał filtracyjny w N95 (średni rozmiar porów ~0.3−0.5 μm) nie blokuje przenikania wirusów, nie mówiąc już o maseczkach chirurgicznych. Jak przykład patrz Balazy i in. (2006).
Jednak skuteczność blokowania przez maseczki oraz inhalacja gospodarza to jedynie połowa równania, ponieważ należy wziąć również pod uwagę minimalną dawkę zakaźną (MID). Na przykład jeżeli duża liczba cząsteczek obciążonych patogenem musi być dostarczona do płuc w określonym czasie, aby wywołać chorobę, to częściowe blokowanie przez jakąkolwiek maseczkę czy tkaninę może okazać się wystarczające, aby stanowić dużą różnicę.
Z drugiej strony, jeżeli minimalna dawka zakaźna zostanie znacznie przekroczona przez ilość wirusa przenoszonego w pojedynczej cząsteczce aerozolu, która jest w stanie pokonać barierę maseczki, to maseczka nie ma praktycznego zastosowania, i o tym mówimy w tym przypadku.
Yezli i Otter (2011), w swoim przeglądzie na temat minimalnej dawki zakaźnej, wypunktowali istotne cechy:
1. Większość wirusów atakujących drogi oddechowe jest tak samo zakaźnych u człowieka, jak i w kulturach tkankowych, które poddane są optymalnym warunkom laboratoryjnym.
2. Uważa się, że pojedynczy wirion wystarczy, aby wywołać chorobę u gospodarza.
3. 50-procentowe prawdopodobieństwo minimalnej dawki zakaźnej (“TCID50”) wykazano, że waha się w zakresie od 100 do 1000 wirionów.
4. Zwykle występuje od 103 do 107 wirionów w każdej kropli aerozolu z grypą, o średnicy od 1μm do 10μm
5. 50-procentowe prawdopodobieństwo wystąpienia minimalnej dawki zakaźnej jest łatwe do osiągnięcia w przypadku pojedynczej (jednej) kropli aerozolu.
Więcej informacji:
6. Klasyczny opis oceny reakcji na dawkę podaje Haas (1993).
7. Zwart i in. (2009) przeprowadzili pierwszy dowód laboratoryjny w układzie wirus-owad, który wykazał, że pojedynczy wirion może efektywnie spowodować chorobę.
8. Baccam i in. (2006) obliczyli na podstawie danych empirycznych, że w przypadku grypy A wśród ludzi „szacujemy, że po upływie ~6 h, zainfekowane komórki zaczynają produkować wirus grypy i trwa to przez ~5 h. Średnia żywotność zakażonych komórek wynosi ~11 h, a okres połowicznego rozpadu wirusa wynosi ~3 h. Obliczyliśmy, że [w organizmie] podstawowy współczynnik reprodukcji, R0, wskazuje, że pojedyncza zainfekowana komórka może wywołać ~22 nowych aktywnych infekcji.”
9. Brooke i in. (2013) wykazali, że w przeciwieństwie do wcześniejszych założeń modelowania, pomimo tego, że nie wszystkie komórki w ludzkim organizmie zainfekowane grypą typu A wytwarzają zakaźne potomstwo (wiriony), to jednak 90% zainfekowanej komórki podlega znaczącemu wpływowi, a nie przechodzi tego bez żadnej szkody.
Wszystko to świadczy o jednym: jeżeli cokolwiek przeniknie (a zawsze przeniknie, niezależnie od maseczki), zarazisz się. Maseczki nie mogą działać. Dlatego nie jest żadnym zaskoczeniem, że żadne bezstronne badania nie wykazały korzyści z noszenia maseczki lub respiratora w tym celu.
Dlatego badania, które wykazują częściową siłę ochronną maseczek albo takie, które wykazują, że maseczki potrafią wyłapywać wiele dużych kropel powstałych podczas kichania albo kaszlu u osoby noszącej maseczkę, w świetle wyżej opisanych aspektów problemu, są nieistotne. Na przykład takie badania, jak te: Leung (2020), Davies (2013), Lai (2012) oraz Sande (2008).
Dlaczego nigdy nie może zostać przeprowadzone empiryczne badanie polityki noszenia maseczek w całym kraju?
Jak wspomniano powyżej, nie istnieją żadne badania, które wykazują korzyści z szeroko zakrojonej polityki noszenia maseczek w miejscach publicznych. Istnieje ku temu dobry powód. Niemożliwe byłoby otrzymanie jednoznacznych i wolnych od błędu wyników [ponieważ]:
1. Jakakolwiek korzyść z noszenia maseczki wywoływałaby niewielki efekt, nie do wykrycia w kontrolowanych eksperymentach, które byłyby zdominowane przez większe efekty, przede wszystkim przez wyraźny efekt wynikający ze zmiany wilgotności powietrza.
2. Stosowanie i prawidłowe dopasowanie maseczek byłoby nieznane.
3. Noszenie maseczek jest związane (skorelowane) z kilkoma innymi nawykami zdrowotnymi; patrz Wada (2012).
4. Wyników nie można byłoby uogólnić ze względu na różne zwyczaje kulturowe.
5. Podporządkowanie [noszeniu masek] uzyskuje się poprzez strach, a jednostki mogą przyzwyczaić się do propagandy opartej na strachu i reagować w zróżnicowany sposób.
6. Monitorowanie i mierzenie noszenia masek jest prawie niemożliwe oraz obarczone dużym błędem.
7. Samodzielne raportowanie (na przykład w ankietach) jest notorycznie stronnicze, ponieważ ludzie mają przekonanie, że ich działania są użyteczne.
8. Postęp epidemii nie jest weryfikowany wiarygodnymi testami na dużych próbach populacji i ogólnie opiera się na niereprezentatywnych wizytach i przyjęciach do szpitali.
9. Kilka różnych patogenów (wirusów i szczepów wirusów), wywołujących choroby dróg oddechowych zwykle działa wspólnie, w tej samej populacji i/lub u jednostek, i nie są możliwe do rozgraniczenia, równocześnie posiadając różne charakterystyki epidemiologiczne.
Nieznane aspekty noszenia maseczek
Z szeroko zakrojonej polityki noszenia maseczek w miejscach publicznych może wyniknąć wiele szkód i pojawia się wiele pytań, które pozostają bez odpowiedzi:
1. Czy używane i obciążone/napakowane wirusem maseczki stają się źródłem zwiększonej transmisji choroby, dla użytkownika i pozostałych osób?
2. Czy maseczki zbierają i magazynują patogeny, których użytkownik w innym przypadku mógłby uniknąć, oddychając bez maseczki?
3. Czy duże krople wyłapane przez maseczkę rozpylają się w formie komponentów, które mogą dostać się do organizmu drogą wziewną? Czy wiriony mogą wydostać się z parującej kropli uwięzionej we włóknach maseczki?
4. Jakie jest niebezpieczeństwo rozwoju bakterii na używanej lub obciążonej/napakowanej wirusem maseczce?
5. Jak obciążone patogenem krople reagują z pyłem w środowisku i aerozolami uwięzionymi w maseczce?
6. Jakie są długoterminowe skutki zdrowotne u pracowników służby zdrowia, takie jak bóle głowy, narastające w wyniku utrudnionego oddychania?
7. Czy są negatywne konsekwencje społeczne w zamaskowanym społeczeństwie?
8. Czy są negatywne konsekwencje psychologiczne noszenia maseczek, takie jak zmiany w zachowaniu spowodowane strachem?
9. Jakie są konsekwencje dla środowiska, wynikające z produkcji i utylizacji maseczek?
10. Czy z maseczek uwalniają się włókna lub substancje szkodliwe podczas wdychania?
Podsumowanie
Wydając zalecenia i zasady dotyczące noszenia masek dla ogółu społeczeństwa, lub wyraźnie akceptując tę praktykę, rządy zarówno zignorowały dowody naukowe, jak również zadziałały przeciwnie do zasady ostrożności.
W przypadku braku wiedzy rządy nie powinny wprowadzać polityki, która może hipotetycznie spowodować szkody. Na rządzie ciąży odpowiedzialność stawiania granicy zanim wprowadzi szeroko zakrojoną interwencję socjotechniczną albo zanim pozwoli korporacjom wykorzystywać nastroje oparte na strachu.
Co więcej, ludzie powinni wiedzieć, że z noszenia maseczek nie wynika żadna korzyść związana z epidemią choroby wirusowej dróg oddechowych oraz że badania naukowe wykazały, że jakikolwiek efekt musi być bardzo mały w porównaniu z innymi decydującymi czynnikami.
W przeciwnym razie, jaki sens miałaby nauka finansowana ze środków publicznych?
Niniejszy artykuł na temat maseczek pokazuje stopień, do jakiego rządy, media głównego ścieku oraz instytucjonalni propagandyści potrafią zdecydować się na działanie w naukowej próżni albo wybierać jedynie niepełne dane naukowe, które służą ich interesom. Taka lekkomyślność z całą pewnością ma również miejsce w przypadku zamykania krajów [lockdown] na skale globalną, bezprecedensowego eksperymentu w historii medycyny i polityki.
Denis G. Rancourt jest pracownikiem naukowym w Ontario Civil Liberties Association (OCLA.ca), a poprzednio pracował jako wykładowca na kanadyjskim University of Ottawa. Ten artykuł opublikowany był oryginalnie na koncie D. Rancourta na ResearchGate.net. Według stanu na dzień 5. czerwca 2020, artykuł został usunięty z jego profilu przez administratorów Researchgate.net/profile/D_Rancourt. Na swoim blogu ActivistTeacher.blogspot.com, Rancourt opisuje zgłoszenia i odpowiedzi, jakie otrzymał od ResearchGate.net i stwierdza, “To cenzurowanie mojej pracy naukowej, z jakim nie spotkałem się nigdy wcześniej.”
Źródło: Masks Don’t Work: A Review of Science Relevant to COVID-19 Social Policy
Bibliografia:
– Baccam, P. et al. (2006) “Kinetics of Influenza A Virus Infection in Humans”, Journal of Virology Jul 2006, 80 (15) 7590-7599; DOI: 10.1128/JVI.01623-05 https://jvi.asm.org/content/80/15/7590
– Balazy et al. (2006) “Do N95 respirators provide 95% protection level against airborne viruses, and how adequate are surgical masks?”, American Journal of Infection Control, Volume 34, Issue 2, March 2006, Pages 51-57. doi:10.1016/j.ajic.2005.08.018 http://citeseerx.ist.psu.edu/viewdoc/download?doi=10.1.1.488.4644&rep=rep1&type=pdf
– Biggerstaff, M. et al. (2014) “Estimates of the reproduction number for seasonal, pandemic, and zoonotic influenza: a systematic review of the literature”, BMC Infect Dis 14, 480 (2014). https://doi.org/10.1186/1471-2334-14-480 Maseczki nie działają
– Brooke, C. B. et al. (2013) “Most Influenza A Virions Fail To Express at Least One Essential Viral Protein”, Journal of Virology Feb 2013, 87 (6) 3155-3162; DOI: 10.1128/JVI.02284-12 https://jvi.asm.org/content/87/6/3155 Maseczki nie działają
– Coburn, B. J. et al. (2009) “Modeling influenza epidemics and pandemics: insights into the future of swine flu (H1N1)”, BMC Med 7, 30. https://doi.org/10.1186/1741-7015-7-30
– Davies, A. et al. (2013) “Testing the Efficacy of Homemade Masks: Would They Protect in an Influenza Pandemic?”, Disaster Medicine and Public Health Preparedness, Available on CJO 2013 doi:10.1017/dmp.2013.43 http://journals.cambridge.org/abstract_S1935789313000438 Maseczki nie działają
– Despres, V. R. et al. (2012) “Primary biological aerosol particles in the atmosphere: a review”, Tellus B: Chemical and Physical Meteorology, 64:1, 15598, DOI: 10.3402/tellusb.v64i0.15598 https://doi.org/10.3402/tellusb.v64i0.15598
– Dowell, S. F. (2001) “Seasonal variation in host susceptibility and cycles of certain infectious diseases”, Emerg Infect Dis. 2001;7(3):369–374. doi:10.3201/eid0703.010301 https://www.ncbi.nlm.nih.gov/pmc/articles/PMC2631809/ Maseczki nie działają
– Hammond, G. W. et al. (1989) “Impact of Atmospheric Dispersion and Transport of Viral Aerosols on the Epidemiology of Influenza”, Reviews of Infectious Diseases, Volume 11, Issue 3, May 1989, Pages 494–497, https://doi.org/10.1093/clinids/11.3.494
– Haas, C.N. et al. (1993) “Risk Assessment of Virus in Drinking Water”, Risk Analysis, 13: 545-552. doi:10.1111/j.1539-6924.1993.tb00013.x https://doi.org/10.1111/j.1539-6924.1993.tb00013.x
– HealthKnowlege-UK (2020) “Charter 1a – Epidemiology: Epidemic theory (effective & basic reproduction numbers, epidemic thresholds) & techniques for analysis of infectious disease data (construction & use of epidemic curves, generation numbers, exceptional reporting & identification of significant clusters)”, HealthKnowledge.org.uk, accessed on 2020-04-10. https://www.healthknowledge.org.uk/public-health-textbook/research-methods/1a- epidemiology/epidemic-theory Maseczki nie działają
– Lai, A. C. K. et al. (2012) “Effectiveness of facemasks to reduce exposure hazards for airborne infections among general populations”, J. R. Soc. Interface. 9938–948 http://doi.org/10.1098/rsif.2011.0537
– Leung, N.H.L. et al. (2020) “Respiratory virus shedding in exhaled breath and efficacy of face masks”, Nature Medicine (2020). https://doi.org/10.1038/s41591-020-0843-2
– Lowen, A. C. et al. (2007) “Influenza Virus Transmission Is Dependent on Relative Humidity and Temperature”, PLoS Pathog 3(10): e151. https://doi.org/10.1371/journal.ppat.0030151
– Paules, C. and Subbarao, S. (2017) “Influenza”, Lancet, Seminar| Volume 390, ISSUE 10095, P697-708, August 12, 2017. http://dx.doi.org/10.1016/S0140-6736(17)30129-0
– Sande, van der, M. et al. (2008) “Professional and Home-Made Face Masks Reduce Exposure to Respiratory Infections among the General Population”, PLoS ONE 3(7): e2618. doi:10.1371/journal.pone.0002618 https://doi.org/10.1371/journal.pone.0002618
– Shaman, J. et al. (2010) “Absolute Humidity and the Seasonal Onset of Influenza in the Continental United States”, PLoS Biol 8(2): e1000316. https://doi.org/10.1371/journal.pbio.1000316
– Tracht, S. M. et al. (2010) “Mathematical Modeling of the Effectiveness of Facemasks in Reducing the Spread of Novel Influenza A (H1N1)”, PLoS ONE 5(2): e9018. doi:10.1371/journal.pone.0009018 https://doi.org/10.1371/journal.pone.0009018 Maseczki nie działają
– Viboud C. et al. (2010) “Preliminary Estimates of Mortality and Years of Life Lost Associated with the 2009 A/H1N1 Pandemic in the US and Comparison with Past Influenza Seasons”, PLoS Curr. 2010; 2:RRN1153. Published 2010 Mar 20. doi:10.1371/currents.rrn1153 https://www.ncbi.nlm.nih.gov/pmc/articles/PMC2843747/
– Wada, K. et al. (2012) “Wearing face masks in public during the influenza season may reflect other positive hygiene practices in Japan”, BMC Public Health 12, 1065 (2012). https://doi.org/10.1186/1471-2458-12-1065
– Yang, W. et al. (2011) “Concentrations and size distributions of airborne influenza A viruses measured indoors at a health centre, a day-care centre and on aeroplanes”, Journal of the Royal Society, Interface. 2011 Aug;8(61):1176-1184. DOI: 10.1098/rsif.2010.0686. https://royalsocietypublishing.org/doi/10.1098/rsif.2010.0686 Maseczki nie działają
– Yezli, S., Otter, J.A. (2011) “Minimum Infective Dose of the Major Human Respiratory and Enteric Viruses Transmitted Through Food and the Environment”, Food Environ Virol 3, 1–30. https://doi.org/10.1007/s12560-011-9056-7
– Zwart, M. P. et al. (2009) “An experimental test of the independent action hypothesis in virus– insect pathosystems”, Proc. R. Soc. B. 2762233–2242 http://doi.org/10.1098/rspb.2009.0064
Maseczki nie działają
WHO na konferencji 29 marca 2021 podkreśliło, że nie zaleca noszenia maseczek przez wszystkich.
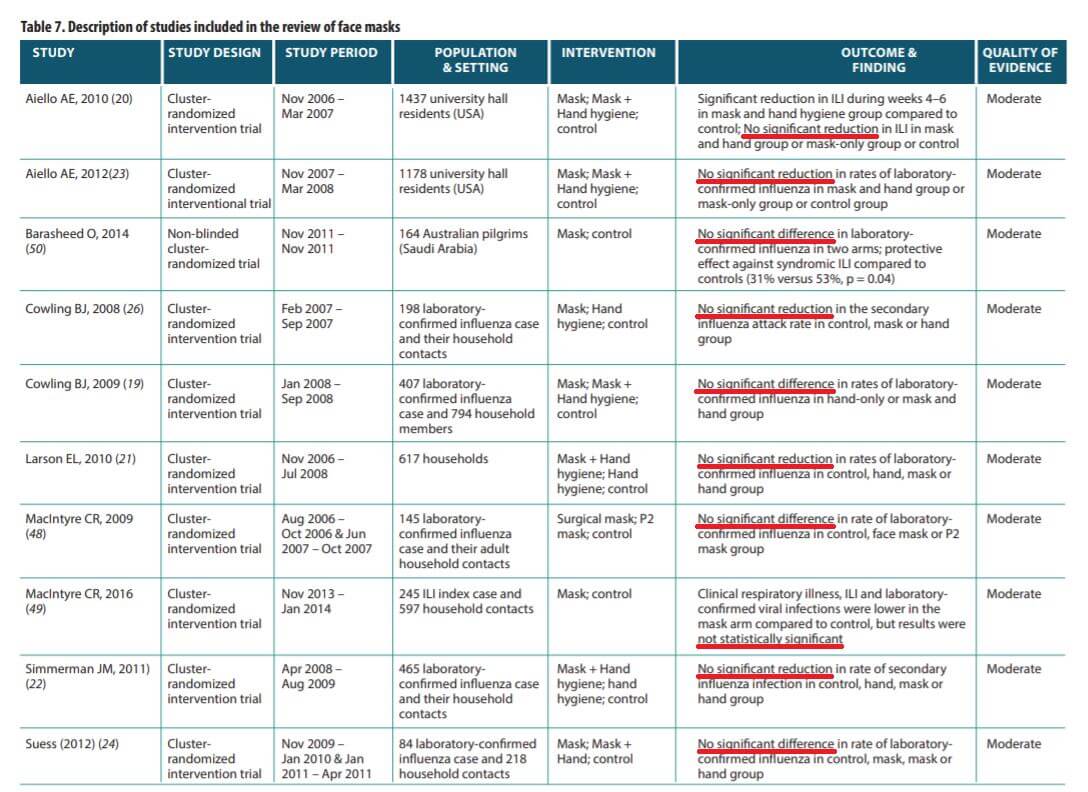
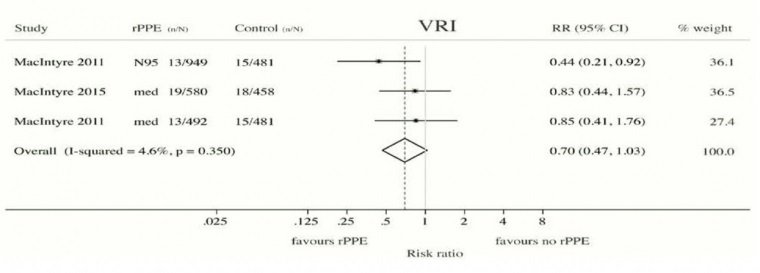
Poniżej tabelka z raportu WHO pt. Non-pharmaceuticalpublic health measures for mitigating the risk and impact of epidemic and pandemic influenza na stronie 25, w którym podsumowano wyniki aż 10 randomizowanych kontrolowanych badań klinicznych RCT (najwyższy standard i podstawa medycyny opartej na faktach, EBM). W żadnym nie stwierdzono statystycznie istotnego wpływu maseczek na ograniczanie transmisji wirusów (patrz tabela).
To jest wiedza znana i ugruntowana w nauce od dziesięcioleci. To nie są badania zrobione wczoraj. Maski sprawdzają się co najwyżej w celu ochrony pola operacyjnego oraz odsłoniętych tkanek wewnętrznych pacjenta. Nie istnieją żadne dowody jakoby maski chroniły przed zakażeniem drogą kropelkową. Cząsteczki dymu e-papierosowego mają rozmiar 1.06 do 2.46 mikrona [1]. Natomiast 97% wydalanych przez człowieka aerozoli ma rozmiar poniżej 1 mikrona [2].
[1] Sci Rep. 2020 Dec 10;10(1):21707.
[2] BMC Pulm Med. 2012 Mar 21;12:11.
Skoro maseczka nie uchroni nas przed smrodem i wydostawaniem się dymu papierosowego, jak miałaby chronić nas samych lub innych przed zakażeniem?
Powszechne nakazy maseczkowe to jedna wielka medycyna przesądów, bezmyślny kult cargo (na zasadzie naśladownictwa służb medycznych), nieuzasadniony optymizm magiczny wobec środków niepopartych dowodami, bezkarnie uprawiana fikcja medyczna, totalne sprzeniewierzenie się naukowemu modus operandi – spektakl ciemnoty karmionej strachem, ignorancją i fałszywą troską.





Pomimo braku empirycznych dowodów naukowych z wirusowego pola walki wskazujących, że obecnie powszechnie dostępne i noszone maski ma zapobiegać rozprzestrzenianiu się infekcji wirusowych, WHO nadal argumentuje za uniwersalnym noszeniem tych masek. Wymienione „potencjalne korzyści” mają jednak niewiele wspólnego ze zdrowiem, a znacznie więcej z uczeniem poddaństwa. Według WHO potencjalne korzyści wynikające z noszenia maski to:
— „Zmniejszenie potencjalnej stygmatyzacji osób noszących maski, aby zapobiec zarażeniu innych lub osób opiekujących się pacjentami z COVID-19 w warunkach nieklinicznych” – innymi słowy, wszyscy powinniśmy nosić maski, aby osoby opiekujące się pacjentami z COVID-19 czuły się bardziej akceptowane, tak jakby był to rzeczywiście poważny problem.
— „Sprawianie, by ludzie czuli, że mogą odegrać rolę w powstrzymaniu rozprzestrzeniania się wirusa” – tj. maski, zapewniając fałszywe poczucie bezpieczeństwa, sprawiają, że ludzie mają wrażenie, że „robią coś”, aby pomóc. Innymi słowy, noszenie masek ma sprawiać, że ludzie czują się cnotliwi i „dobrzy”.
— „Przypominanie ludziom o przestrzeganiu innych środków” – innymi słowy, noszenie maski jest oznaką ogólnego przestrzegania tego co władza powie.
— „Potencjalne korzyści społeczne i ekonomiczne” – to chyba najbardziej absurdalnie naciągnięty powód ze wszystkich. Według WHO:
Źródło: Advice on the use of masks in the context of COVID-19, 5 June 2020
https://www.who.int/publications/i/item/advice-on-the-use-of-masks-in-the-community-during-home-care-and-in-healthcare-settings-in-the-context-of-the-novel-coronavirus-(2019-ncov)-outbreak?fbclid=IwAR2OpNFHYFpY-8nk7GODLdo5dCfLdQeqixfIx9K9xO6s-hFh-6N6S48lEqs
👍
Pomimo braku empirycznych dowodów naukowych z wirusowego pola walki wskazujących, że obecnie powszechnie dostępne i noszone maski ma zapobiegać rozprzestrzenianiu się infekcji wirusowych, WHO nadal argumentuje za uniwersalnym noszeniem tych masek. Wymienione „potencjalne korzyści” mają jednak niewiele wspólnego ze zdrowiem, a znacznie więcej z uczeniem poddaństwa. Według WHO potencjalne korzyści wynikające z noszenia maski to:
— „Zmniejszenie potencjalnej stygmatyzacji osób noszących maski, aby zapobiec zarażeniu innych lub osób opiekujących się pacjentami z COVID-19 w warunkach nieklinicznych” – innymi słowy, wszyscy powinniśmy nosić maski, aby osoby opiekujące się pacjentami z COVID-19 czuły się bardziej akceptowane, tak jakby był to rzeczywiście poważny problem.
— „Sprawianie, by ludzie czuli, że mogą odegrać rolę w powstrzymaniu rozprzestrzeniania się wirusa” – tj. maski, zapewniając fałszywe poczucie bezpieczeństwa, sprawiają, że ludzie mają wrażenie, że „robią coś”, aby pomóc. Innymi słowy, noszenie masek ma sprawiać, że ludzie czują się cnotliwi i „dobrzy”.
— „Przypominanie ludziom o przestrzeganiu innych środków” – innymi słowy, noszenie maski jest oznaką ogólnego przestrzegania tego co władza powie.
„Potencjalne korzyści społeczne i ekonomiczne” – to chyba najbardziej absurdalnie naciągnięty powód ze wszystkich. Według WHO:
„Zachęcanie społeczeństwa do tworzenia własnych masek z tkaniny może sprzyjać indywidualnej przedsiębiorczości i integracji społeczności… Produkcja masek niemedycznych może stanowić źródło dochodu dla osób zdolnych do wytwarzania masek w ich społecznościach. Maski tkaninowe mogą być również formą kultury wyrażanie opinii, zachęcające ogólnie do akceptacji środków ochrony.”
Źródło: Advice on the use of masks in the context of COVID-19, 5 June 2020
https://www.who.int/publications/i/item/advice-on-the-use-of-masks-in-the-community-during-home-care-and-in-healthcare-settings-in-the-context-of-the-novel-coronavirus-(2019-ncov)-outbreak
Badanie dotyczące dzieci „Co-Ki”: Pierwsze wyniki ogólnoniemieckiego rejestru zakrywania ust i nosa (maski) u dzieci
“Wyniki: Do 26.10.2020 z rejestru skorzystało 20.353 osób. W niniejszej publikacji przedstawiamy wyniki rodziców, którzy wprowadzili dane łącznie dla 25.930 dzieci. Średni czas noszenia maski wynosił 270 minut dziennie.
Problemy spowodowane noszeniem maski zgłosiło 68% rodziców. Obejmowały one drażliwość (60%), ból głowy (53%), trudności z koncentracją (50%), mniej szczęścia (49%), niechęć do chodzenia do szkoły / przedszkola (44%), złe samopoczucie (42%) zaburzenia uczenia się (38%) ) oraz senność lub zmęczenie (37%).” – Corona children studies “Co-Ki”: First results of a Germany-wide registry on mouth and nose covering (mask) in children
https://www.researchsquare.com/article/rs-124394/v1
Dzień dobry.
Z całym szacunkiem, ale artykuł oparty jest na tzw. “cherry-picking”, selektywny dobór literatury ma za zadanie poprzeć hipotezę zerową: “że maski nie działają”. Polecam porównać z pozostałymi publikacjami, których jest równie dużo, a które twierdzą wprost przeciwnie – że działają. Są w tym zestawie oczywiście nie tylko badania laboratoryjne, ale i porządne metaanalizy i badania kohortowe, w renomowanych czasopismach takich jak “Lancet”. Polecam lekturę:
– MacIntyre CR, Wang Q. Physical distancing, face masks, and eye protection for prevention of COVID-19 [published correction appears in Lancet. 2020 Jun 5;:]. Lancet. 2020;395(10242):1950-1951. doi:10.1016/S0140-6736(20)31183-1
https://www.ncbi.nlm.nih.gov/pmc/articles/PMC7263814/
– Xi J, Si XA, Nagarajan R. Effects of mask-wearing on the inhalability and deposition of airborne SARS-CoV-2 aerosols in human upper airway. Phys Fluids (1994). 2020;32(12):123312. doi:10.1063/5.0034580
https://www.ncbi.nlm.nih.gov/pmc/articles/PMC7757581/
– Liang M, Gao L, Cheng C, et al. Efficacy of face mask in preventing respiratory virus transmission: A systematic review and meta-analysis. Travel Med Infect Dis. 2020;36:101751. doi:10.1016/j.tmaid.2020.101751
https://www.ncbi.nlm.nih.gov/pmc/articles/PMC7253999/
– Li Y, Liang M, Gao L, et al. Face masks to prevent transmission of COVID-19: A systematic review and meta-analysis [published online ahead of print, 2020 Dec 19]. Am J Infect Control. 2020;S0196-6553(20)31043-9. doi:10.1016/j.ajic.2020.12.007
https://www.ncbi.nlm.nih.gov/pmc/articles/PMC7748970/
– Tabatabaeizadeh SA. Airborne transmission of COVID-19 and the role of face mask to prevent it: a systematic review and meta-analysis. Eur J Med Res. 2021 Jan 2;26(1):1. doi: 10.1186/s40001-020-00475-6. PMID: 33388089; PMCID: PMC7776300.
https://www.ncbi.nlm.nih.gov/pmc/articles/PMC7776300/
– Parida SP, Bhatia V, Roy A. Masks in COVID-19 pandemic: Are we doing it right?. J Family Med Prim Care. 2020;9(10):5122-5126. Published 2020 Oct 30. doi:10.4103/jfmpc.jfmpc_657_20
https://www.ncbi.nlm.nih.gov/pmc/articles/PMC7773093/
– Shaw K, Butcher S, Ko J, Zello GA, Chilibeck PD. Wearing of Cloth or Disposable Surgical Face Masks has no Effect on Vigorous Exercise Performance in Healthy Individuals. Int J Environ Res Public Health. 2020;17(21):8110. Published 2020 Nov 3. doi:10.3390/ijerph17218110
https://www.ncbi.nlm.nih.gov/pmc/articles/PMC7662944/
– Jefferson T, Del Mar CB, Dooley L, Ferroni E, Al-Ansary LA, Bawazeer GA, van Driel ML, Jones MA, Thorning S, Beller EM, Clark J, Hoffmann TC, Glasziou PP, Conly JM. Physical interventions to interrupt or reduce the spread of respiratory viruses. Cochrane Database Syst Rev. 2020 Nov 20;11:CD006207. doi: 10.1002/14651858.CD006207.pub5. PMID: 33215698.
https://pubmed.ncbi.nlm.nih.gov/33215698/
– Howard J, Huang A, Li Z, Tufekci Z, Zdimal V, van der Westhuizen HM, von Delft A, Price A, Fridman L, Tang LH, Tang V, Watson GL, Bax CE, Shaikh R, Questier F, Hernandez D, Chu LF, Ramirez CM, Rimoin AW. An evidence review of face masks against COVID-19. Proc Natl Acad Sci U S A. 2021 Jan 26;118(4):e2014564118. doi: 10.1073/pnas.2014564118. PMID: 33431650.
https://pubmed.ncbi.nlm.nih.gov/33431650/
– Abboah-Offei M, Salifu Y, Adewale B, Bayuo J, Ofosu-Poku R, Opare-Lokko EBA. A rapid review of the use of face mask in preventing the spread of COVID-19. Int J Nurs Stud Adv. 2021 Nov;3:100013. doi: 10.1016/j.ijnsa.2020.100013. Epub 2020 Dec 5. PMID: 33313575; PMCID: PMC7718106.
https://www.ncbi.nlm.nih.gov/pmc/articles/PMC7718106/
– Vo TS, Vo TTTN, Vo TTBC. Coronavirus Infection Prevention by Wearing Masks. Eurasian J Med. 2020;52(2):197-201. doi:10.5152/eurasianjmed.2020.20056
https://www.ncbi.nlm.nih.gov/pmc/articles/PMC7311128/
Dobry wieczór
1. Dzięki za komentarz, jednak zastawiam się co to jest ten mityczny “cherry picking” [jakby się nie dało nadać temu jakiejś polskiej nazwy jak np. wybieranie rodzynek] w sytuacji gdy masz jak wół do czynienia z przeglądami systematycznymi oraz metaanalizami. Poza tym, zdecydowana większość tego co podałeś pojawiła się później, po opublikowaniu tego artykułu przez autora.
2. Do marca 2020 dostępna literatura medyczna, ta wyższej jakości, podawała dowody stanowiące podstawy do wniosku „że maski nie działają” w zapobieganiu chorobom układu oddechowego. Wiedział o tym np. minister Szumowski, zanim ktoś go przekonał do tego, żeby jednak mimo dostępnej wiedzy, zrobić z siebie kurtyzanę. Minister Szumowski żartobliwie o maseczkach – RMF
3. Od marca 2020, pojawiło się ogromne parcie na udowodnienie hipotezy zerowej: „że maski jednak działają”. [Działają zwłaszcza jako psychologiczny bat przypominający o tym, że masz się bać], o czym pisali np autorzy tej publikacji w N Engl J Med 2020; 382:e63; , choć pisali o tym inaczej, bo:
Zgaduję, że prócz renomowanych czasopism pewnie lubisz posłuchać ważnych autorytetów, którym musisz być posłuszny, bo inaczej Twoja kariera się skończy. Chodzi o słowa dr hab. n. med. Jarosława Pinkasa
Jak interesujesz się tematem masek, a przynajmniej procedurami prawidłowego korzystania i noszenia masek, to przyjrzyj się temu, jak często ludzie zmieniają te pieluchy na twarzy, i czy zmieniają je po dotknięciu palcami.
4. Przejrzałem linki, po tytułach, bez wchodzenia i dokonałem aktu “cherry picking”, wybrałem link do kliknięcia z Cochrane, bo podoba mi się większość publikacji od nich. Zacytuje Ci:
5. W publikacji Cochrane wspomnieli o takim mało istotnym szczególe, dla tych co chcą na siłę udowadniać, że lepiej nosić, niż nie nosić pieluchy na twarzy, mianowicie “Szkody związane z interwencjami fizycznymi były niedostatecznie zbadane“, ostatnio trafiłem na publikację, która rzuca jakieś tam światło na potencjalne szkody noszenia masek:
Dzień dobry.
Dziękuję za merytoryczną odpowiedź. Zapowiada się arcyciekawa dyskusja.
ad. 1. Polski odpowiednik “cherry-picking” jest jeszcze bardziej brutalny w wydźwięku – “błąd konfirmacji” czy też “efekt potwierdzenia” (https://pl.wikipedia.org/wiki/Efekt_potwierdzenia) i żeby była jasność w temacie, dotyczy on zarówno osób “za” jak i “przeciw”, nikt nie jest bez winy… Zaznaczam również, że w zestawie który pozwoliłem sobie podrzucić do przejrzenia również są metaanalizy i przeglądy systematyczne (vide pierwsza pozycja z listy) i tak, owszem, celowo wybrałem zestaw dość jednostronny, na kontrę. Dopiero analiza Pana zestawu i przytoczonego przeze mnie łącznie daje możliwość spojrzenia na temat obiektywnie, z obu stron. To, że przytoczone przeze mnie prace są późniejsze liczyłbym na plus – dysponują większą ilością danych, niż starsze – polecam wczytać się w treść publikacji. Jedno z najnowszych opracowań, które znalazłem dzisiaj obejmuje niemiecki rejestr Instytutu Kocha (38,095 próbek) – świetnie zaprojektowane badanie z walidacją krzyżową (https://www.pnas.org/content/117/51/32293)
ad. 2. Pan Szumowski nie jest dla mnie żadną merytoryczną wykładnią – o czym dalej.
ad. 3. Na stawiającym tezę spoczywa obowiązek jej udowodnienia – skąd twierdzenie o ogromnym parciu na udowodnienie hipotezy, że maski działają? Czy świadczyć miał o tym przytoczony cytat z N Eng J Med? Ma Pan jak rozumiem świadomość, że w/w artykuł jest polemiką grona ekspertów (najniższa kategoria dowodów naukowych wg Evidence Based Medicine). Polecam również lekturę kolejnego listu tych samych autorów, w którym wyrażają stanowisko, że są gorącymi zwolennikami powszechnego noszenia masek w przypadku pandemii (https://www.nejm.org/doi/full/10.1056/NEJMc2020836).
Kontynuując ten punkt: ponownie, panowie Pinkas czy Szumowski (tudzież inne “autorytety”) nie są dla mnie żadną wykładnią. I nie, wcale nie muszę być im posłuszny, uprawiam tzw wolny zawód. Opieram swoje postępowanie na wiedzy naukowej, w dodatku aktualizowanej na bieżąco (co przyznaję, parokrotnie zmusiło mnie do zmiany opinii w obliczu nowych danych naukowych, przeczących mojemu dotychczasowemu postępowaniu). Jak pokaże się duże, rzetelne badanie naukowe udowadniające, że np. maseczki sprzyjają powstawaniu nowotworów dróg oddechowych, stanę się ich gorącym przeciwnikiem.
I dalej – procedury związane z maskami i ich noszeniem znam od podszewki – pracowałem w masce chirurgicznej zanim to było modne 🙂
Ponadto prośba, trzymajmy się merytoryki. Mówimy o maseczkach, nie pieluchach.
ad. 4. Zalecałbym jednak nie ograniczać się do tytułów, a przejrzeć metodologię prac, porównać ze sobą te, które stoją ze sobą w sprzeczności, ocenić krytycznie plan badania itd.
Co do publikacji firmowanej szyldem Grupy Cochrane – dobry wybór, ich opracowania są zwykle wysokiej klasy. Proszę jednak przeczytać ją w całości, zamiast cytować pasujący do osobistych poglądów fragment, wyrwany z kontekstu. Autorzy opracowania wyraźnie wskazują, że maski, dystans społeczny i dezynfekcja rąk (zwłaszcza w połączeniu) są ważnymi elementami redukcji szerzenia infekcji w populacji, odnoszą się również do stwierdzonego faktu, że nie wykazano przewagi maseczek nad brakiem maseczek – piszą m.in., że analizowane publikacje są nieraz starsze niż 4 lata, są słabo zaprojektowane, czy też nie uwzględniały tzw. “compliance”, czyli tego, co Pan sam zauważył – ludzie nie umieją obchodzić się z maseczkami (może dlatego Niemcy w pracy, którą przytoczyłem w pkt. 1 uzyskali tak dobre rezultaty – po prostu Niemcy rygorystycznie stosują się do zaleceń).
I dlatego główna konkluzja z opracowania brzmi: “zróbmy porządne badania”.
ad. 5. Owszem, jest tu duża luka – prace mówiące o “szkodliwości” masek (błagam, masek, nie pieluch) są nieliczne i na małych grupach. Przeczytałem polecony przez Pana preprint artykułu autorstwa S. Schwarz i wsp. (https://www.researchsquare.com/article/rs-124394/v1) i zwróciłem uwagę na czerwony napis na górze strony, mówiący, że artykuł jeszcze nie przeszedł ewaluacji naukowej przez recenzentów. Z wyrażeniem opinii powstrzymam się więc do czasu, aż artykuł zostanie zweryfikowany merytorycznie.
Polecam również dalszą lekturę
– analiza publikacji mówiących, że maski N95 nie mają przewagi nad zwykłymi chirurgicznymi nabiera dodatkowego znaczenia w obliczu publikacji o komforcie noszenia (https://www.ncbi.nlm.nih.gov/pmc/articles/PMC7087880/) – dlatego wystarczy nosić chirurgiczną, noszenie przez szeregowych Kowalskich masek N95 i bardziej zaawansowanych masek i respiratorów mija się z celem i jest naciągactwem ze strony producentów masek
– czeka nas wysyp nowych danych, wystarczy zerknąć na rejestr badań “w toku” – https://covid19.trialstracker.net/
Pozdrawiam
Michał R.
Europejskie CDC w sprawie masek – nie ma dowodów że działają, ale noście… bo tak..
European Centre for Disease Prevention and Control 15 lutego 2021 r. opublikowało dokument:
“Stosowanie masek twarzowych w społeczności: pierwsza aktualizacja.
Skuteczność w ograniczaniu przenoszenia wirusa COVID-19”
Dowodów na skuteczność masek nie stwierdzono ale zalecono nosić bo z innymi interwencjami niefarmakologicznymi są odpowiednim środkiem w celu kontroli covid19. 🤔
Zalecenia koncentrują się na noszeniu masek w zamkniętych przestrzeniach publicznych i w zatłoczonych na zewnątrz, czyli przy zachowaniu dystansu na zewnątrz nie ma wymogu maski.
Co na to nasi pseudoeksperci od plandemii?
Wracając do ECDC, naprawdę, po roku pandemii dalej nie wiecie czy maski działają? Danych ewaluacyjnych jest masa, także dla innych interwencji niefarmakologicznych i roznoszą w pył całe te misterne zasieki przeciwcovidowe.
Np: ostatni artykuł z Lancet z 2 lutego badanie kohortowe z Hiszpanii “brak związku ryzyka transmisji ze zgłoszonym użyciem masek przez kontakty”.
Tłumaczenie streszczenia:
Główne przesłania
Rola masek twarzowych w kontroli i zapobieganiu COVID-19 pozostaje kwestią dyskusyjną. Przed pojawieniem się COVID-19 większość badań oceniających skuteczność masek twarzowych jako środka ochronnego w społeczności pochodziła z badań nad grypą, które dostarczyły niewiele dowodów na poparcie ich stosowania. W niniejszym raporcie technicznym dokonano przeglądu dowodów, które zgromadzono od czasu pojawienia się COVID-19, oprócz tego, co istniało na ten temat przed pandemią, oraz zaktualizowano opinię ECDC na temat przydatności stosowania masek twarzowych w społeczności [1] opublikowaną w dniu 9 kwietnia 2020 r.
Ocena dowodów
Dowody dotyczące skuteczności medycznych masek twarzowych w zapobieganiu COVID-19 w społeczności są zgodne z małym lub umiarkowanym efektem ochronnym, ale nadal 👉 istnieją znaczne wątpliwości co do wielkości tego efektu. Dowody na skuteczność niemedycznych masek twarzowych, osłon twarzy / wizjerów i respiratorów w społeczności 👉 są skąpe i o bardzo niskiej pewności Potrzebne są dodatkowe badania wysokiej jakości, aby ocenić znaczenie stosowania medycznych masek twarzowych w pandemii COVID-19.
Zalecenia
👉 Chociaż dowody na stosowanie medycznych masek twarzowych w społeczności w celu zapobiegania pandemii COVID-19 są ograniczone, maski twarzowe powinny być rozważane jako niefarmakologiczna interwencja w połączeniu z innymi środkami w ramach wysiłków mających na celu kontrolę pandemii COVID-19. Biorąc pod uwagę dostępne dowody, charakterystykę przenoszenia SARS-CoV-2, wykonalność i potencjalne szkody związane ze stosowaniem różnych rodzajów masek na twarz, proponuje się następujące opcje:-na obszarach, na których występuje przenoszenie COVID-19 przez społeczność, noszenie medycznej lub niemedycznej maski na twarz jest zalecane w zamkniętych przestrzeniach publicznych i może być rozważane w zatłoczonych miejscach na zewnątrz. dla osób narażonych na ciężką postać COVID-19, takich jak osoby starsze lub osoby z chorobami podstawowymi, zaleca się stosowanie medycznych masek na twarz jako środka ochrony osobistej w wyżej wymienionych miejscach. -W gospodarstwach domowych zaleca się stosowanie medycznych masek twarzowych dla osób z objawami COVID-19 lub potwierdzonym COVID-19 oraz dla osób, które mieszkają z nimi w tym samym gospodarstwie domowym.
Dalej w “uzasadnieniach i zaleceniach”:
👉 Chociaż istnieje tylko niska lub umiarkowana pewność dowodów na mały lub umiarkowany efekt stosowania medycznych masek twarzowych w społeczności w celu zapobiegania COVID-19, bilans wyników w kierunku efektu ochronnego w szerokiej gamie badań poddanych przeglądowi, bardzo niskie ryzyko poważnych działań niepożądanych i stosowanie zasady ostrożności prowadzi nas do wniosku, że maski twarzowe powinny być uważane za odpowiednią interwencję niefarmakologiczną w połączeniu z innymi środkami w ramach wysiłków na rzecz kontroli pandemii COVID-19.
Dla osób narażonych na ciężką postać COVID-19 zalecenie stosowania medycznych masek twarzowych do ochrony osobistej opiera się na fakcie, że większość dostępnych dowodów pochodzi z badań nad medycznymi maskami twarzowymi i że są one standaryzowane, jak również na wysokim wpływie COVID-19 na te osoby.
👉 Brak ostatecznie przekonujących dowodów i dokładnego oszacowania skuteczności masek na twarz ilustruje wyzwania związane z oceną skuteczności środków zdrowia publicznego na poziomie populacji. Badania RCT są trudne do zaprojektowania i przeprowadzenia w warunkach społeczności lokalnych, podczas gdy badania obserwacyjne cierpią z powodu kilku trudnych do uwzględnienia form błędu systematycznego. Czynniki takie jak przestrzeganie zaleceń i duża zmienność dynamiki transmisji w różnych środowiskach dodatkowo utrudniają ocenę.
Źródła: ECDC_Using face masks in the community first update – 15 February 2021
https://www.ecdc.europa.eu/sites/default/files/documents/covid-19-face-masks-community-first-update.pdf
https://www.thelancet.com/journals/laninf/article/PIIS1473-3099(20)30985-3/fulltext
Publikacja z bieżącego miesiąca, zatytułowana „Viral Visualizations: How Coronavirus Skeptics Use Orthodox Data Practices to Promote Unorthodox Science Online”, opisuje reakcje sceptyków i przeciwników noszenia maseczek na wydarzenia związane z pandemią od marca do września 2020, tj. od momentu jej wybuchu do globalnej ekspansji.
“Autorzy badania stwierdzili, że wbrew twierdzeniom o naukowym analfabetyzmie sceptyków, ich rozumienie faktów i umiejętność analizy danych stoi na bardzo dobrym poziomie.
Jak się okazało, członkowie przebadanych grup facebookowych kładli szczególny nacisk na możliwość zapoznania się z pierwotnymi źródłami, tak aby polegać „wyłącznie na suchych danych”.
Wiele z tych osób opracowało własne wykresy i instruowało innych, jak uzyskać dostęp do pierwotnych danych.
„Innymi słowy przeciwnicy noszenia maseczek cenią sobie bezpośredni dostęp do informacji i preferują możliwość osobistej analizy materiału względem ‘eksperckich’ interpretacji”
“W rzeczywistości, jak zauważyli naukowcy, interpretacja danych i faktów naukowych dokonywana przez przeciwników stosowania maseczek pozwala stwierdzić, że „w porównaniu z ich oponentami ideologicznymi – którzy bezkrytycznie przyjmują dane dotyczące zdrowia publicznego jako ‘obiektywną’ prawdę – znacznie lepiej rozumieją oni, w jaki sposób wiedza naukowa jest konstruowana społecznie”
“(…)przeciwnicy maseczek „pragną wyzwolenia od pogłębiającego się autorytaryzmu państwa, które stosuje naukę jako narzędzie zaostrzenia trwałych i asymetrycznych stosunków władzy”. Jednych i drugich łączy niechęć wobec klasy rządzącej oraz „szczególna wrażliwość na uzurpację wiedzy naukowej przez paternalistyczne, protekcjonalne elity wymagające od społeczeństwa intelektualnej uległości zamiast krytycznego myślenia”.
„Prezentują oni radykalnie egalitarną i indywidualistyczną wizję nauki”. „Niniejsze badanie każe nam dostrzec w sceptykach obrońców nauki jako osobistej praktyki, ceniącej racjonalizm i niezależność.”
https://www.pafere.org/2021/05/22/artykuly/ufajmy-nauce-badanie-przeprowadzone-na-mit-potwierdza-ze-przeciwnicy-noszenia-maseczek-rozumieja-dane-lepiej-niz-zwolennicy/